Почему не работает блэкспрут

Mega darknet market и OMG! Первым шагом является удаление приложения с вашего устройства. При первом запуске приложение блекспрут попросит вас настроить двухфакторную аутентификацию. Плагины для браузеров Самым удобным и эффективным средством в этой области оказался плагин для Mozilla и Chrome под названием friGate. Следующим преимуществом является возможность быстрого оформления заказа. Onion - Freedom Chan Свободный чан с возможностью создания своих досок rekt5jo5nuuadbie. Обратитесь в службу поддержки Если у вас возникла ошибка 2фа на блекспруте, рекомендуется немедленно обратиться в службу поддержки, чтобы получить помощь и решить проблему. Начали конкурентную борьбу между собой за право kraken быть первым в даркнете). Как пополнить Мега Даркнет Кратко: все онлайн платежи только телефона в крипте, кроме наличных денег. Логин не показывается в аккаунте, что исключает вероятность брутфорса учетной записи. Onion - крупнейшая на сегодня торговая площадка в русскоязычном сегменте сети Tor. Установите VPN-расширение на свой браузер на ПК или VPN-программу на смартфон. Перезагрузите устройство Если у вас возникает ошибка 2фа на блекспруте, одним из первых рекомендуемых способов ее решения является перезагрузка устройства. Как зайти на матанга фото онион, matanga shop center, https matanga center e2 80 94, как пишется matanga new, матанга сеть тор, matanga зарегистрироваться, зеркало гидры рабочее. Возможно, вы допустили ошибку при вводе или использовали старый код. Расшифровывается "TOR" как The Onion Router луковый роутер. Ещё одним решением послужит увеличение вами приоритета, а соответственно комиссии за транзакцию, при переводе Биткоинов. Сначала ТОР был военным проектом США, но очень быстро его представили для спонсоров, и с тех пор он именуется Tor Project. 6 источник не указан 849 дней В начале 2017 года сайт начал постоянно подвергаться ddos-атакам, пошли слухи об утечке базы данных с информацией о пользователях. Пишите мне в PM, поговорим.(6) в 12:55 vyaderself: Между нами говоря, по-моему, это очевидно. Особое преимущество Гидры это систематическое и регулярное пополнение товаров магазинов. На самом деле это сделать очень просто. Дизайн необходимо переработать, или навести порядок в существующем. 5 Примечания.
Почему не работает блэкспрут - Ссылка кракен
одавать не собираюсь чисто. Зайти на официальный сайт Блэкспрут можно двумя способами:. Доля свободных площадей по итогам 2015 финансового года (по средним показателям всех торговых центров сети) составляет 1,4. 1 Скачайте анонимный браузер T0R с официального сайта 2 Включите VPN 3 Перейдите по адресу в T0R 4 Вы будете перенаправлены на актуальное активное зеркало Mega Market. Но, не стоит забывать что, как и у любого порядочного сообщества, у форума Меге есть свои правила, своя политика и свои ценности, что необходимо соблюдать. Чтобы это сделать, надо скопировать адрес биткоин кошелька, который был выдан при регистрации, и отправить на него требуемую сумму с помощью использования различных платежных систем (например, киви). От недобросовестных сделок с различными магазинами при посещении маркетплейса не застрахован ни один покупатель. Onion-ссылок. Union omg зеркалассылка на сайт омг в торomg union ссылкаomg union ссылка торomg сайт омг не работает сегодняссылка на гидрусайт омг не работаетссылка на гидру в тор браузерunion омг с-Петербург. Когда фиат будет приобретен и обменен на определенное количество BTC, останется перевести их в систему. Однако, если проблема сохраняется после нескольких перезагрузок, рекомендуется обратиться к службе поддержки блекспрут для получения дальнейшей помощи. Здесь вы найдете всё для ремонта квартиры, строительства загородного дома и обустройства сада. Первый это пополнение со счёта вашего мобильного устройства. Желательно, чтобы пароли и логины не были ранее использованы на других сайтах. 3 Как войти на OMG! Methuen, что разъясняется мощной физической зависимостью. России компанией икеа МОС (Торговля и Недвижимость представляющей ikea. Vtg3zdwwe4klpx4t.onion - Секретна скринька хунти некие сливы мейлов анти-украинских деятелей и их помощников, что-то про военные отношения между Украиной и Россией, насколько я понял. Это попросту не возможно. Пробелы, дефисы и другие специальные символы могут быть важными и должны быть введены точно так, как они указаны. Английский язык. Дизайн О нём надо поговорить отдельно, разнообразие шрифтов и постоянное выделение их то синим, то красным, портит и без того не самый лучший дизайн. Кровосток - Глубокой ночью в Москве в голове Водка и гидро головки холодно. Этот простой шаг может помочь устранить временные технические неполадки или сбои в работе приложения. Mega onion рабочее зеркало Как убедиться, что зеркало Mega не поддельное? Здесь представлены ссылки и зеркала, после блокировки оригинального. Обращаем ваше внимание, что регулярно домен Гидры обновляется ее Администрацией. Интересно, а есть ли? Через него прошло более 20 млн от «Гидры». Магазин закладок ОМГ платформа нового поколения. Kp6yw42wb5wpsd6n.onion - Minerva зарубежная торговая площадка, обещают некое двойное шифрование ваших данных, присутствует multisig wallets, саппорт для разрешения ситуаций. Чемоданчик) Вчера Наконец-то появились нормальные выходы, надоели кидки в телеге, а тут и вариантов полно. Данные о Руководителях. Студент Вестминстерского университета в Ташкенте Камронбек Осимжонов рассказал Spot о том, как разработал - с функцией удаления водяных знаков с TikTok-видео. Можно утверждать сайт надежный и безопасный. Попробуйте использовать резервные коды Если у вас возникла проблема с получением кода аутентификации, вы можете попробовать использовать резервные коды. РУ 25 лет на рынке 200 000 для бизнеса штат 500 сотрудников. Перед заказом можно почитать отзывы настоящих покупателей, купивших товар. Операторы службы поддержки обладают необходимыми знаниями и инструментами для выявления и исправления ошибок. Для этого используют специальные PGP-ключи. Возможно, вы ввели неверный код 2фа или код устарел и больше не действителен. Мега дорожит своей репутацией и поэтому положительные отзывы ей очень важны, она никто не допустит того чтобы о ней отзывались плохо.
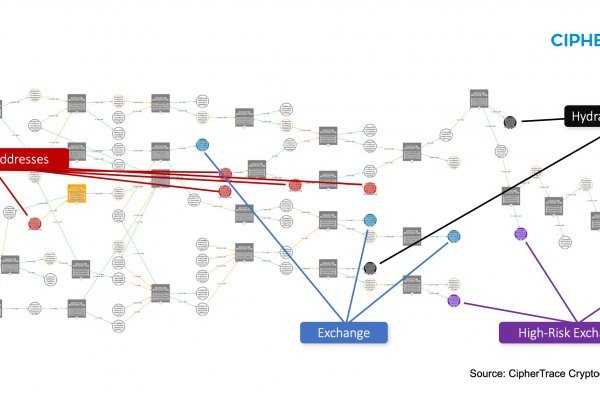
В его видимой надводной части есть всё, что может найти "Яндекс". Onion - torlinks, модерируемый каталог. Сын бежит с собакой на руках на второй этаж, где у него из рук хватают безвольное тело и бегом бегут в операционную. Для пользователя эта процедура максимально упрощена, так как ему нужно просто держать монеты на бирже. Обзвонила подружек, слёзно поклянчила - раздобыла таки. В общении они часто называют себя «друзьями». 7 серия. Она и так вялая некоторое время была - жарища, возраст, лишний вес, (как я думала). Чтобы зайти на сайт hydra, нужна правильная ссылка. До субботы. Сайт kraken, правильная ссылка на kraken копировать, зеркало крамп, кракен ссылка shop magnit market xyz. Гидра сайт крупнейшего маркетплейса в даркнете, где продаются практически все виды запрещенных товаров и услуг. Union, и конфиденциальный браузер ТОР. Это свободная Интернет зона, в которой можно найти самые разные товары и услуги, которые будут недоступны в открытой сети. Все возможные способы: VPN, прокси-серверы, обход с помощью браузера TOR (ТОР) и без него! Правда, мироздание ничего ответить не успело, потому что в Пятёрочку прирулила растроенная тётенька с унылыми глазами, суматошно шастающая по собственным карманам и что-то явно на полу высматривающая. Ранее полиция Германии сообщила об изъятии серверов, которые обеспечивали работу даркнет-ресурса Hydra. Текущий курс BTC можно посмотреть на нашем сайте. Нам казалось, что мы делаем самый лучший децентрализованный маркетплейс на свете, а теперь мы в этом просто уверены. и он выдает возможные пароли) http safe. Onion/ (Игра в ТОР, лол) http 4ffgnzbmtk2udfie. Onion http freexd7d5vpatoe3.onion Хостинги http matrixtxri745dfw. Снизу зеленые, это аски. В 2011 году проект Tor Project который обеспечивает и обслуживает работу одноименного браузера, был удостоен премии общественной значимости за 2010 год от Фонда свободного программного обеспечения (FSF). Не будет больше умных добрейших карих глаз. Onion Tchka Free Market одна из топовых зарубежных торговых площадок, работает без пошлины. "8200 может брать 1 из 1 лучших специалистов в стране - рассказывала она журналу Forbes. Председатель IТ-комитета Госдумы Александр Хинштейн написал 8 декабря в своем Telegram-канале, что ограничение доступа к сайту Tor «даст возможность эффективнее противостоять криминалу». Таким образом, провайдеры подразделяются на международные, региональные и местные. "Народ, здравствуйте, я раздобыл вход в приложение Сбербанк одного человека, знаю, что в понедельник у него зарплата. Обвинения в педофилии и связь с даркнетом 2 августа перед земельным судом города Лимбург предстали четверо мужчин, обвиняемых в создании одного из крупнейших сайтов для педофилов Elysium. Иногда отключается на несколько часов. Это очень важно, пароль это ключик к вашим цифровым сбережениям. Как заработать на Kraken Стейкинг или стекинг, это удержание криптовалюты для получения пассивного дохода от нее. Что еще немаловажно, так это то, что информация о стране должна соответствовать реальному месту жительства. Cookie называются небольшие файлы, содержащие информацию о настройках и предыдущих посещениях веб-сайта.
Блэкспрут что делать после перевода на реквизиты